Воспользуйтесь поиском по сайту:
Водянка
Содержание статьи:
Водянка (водяночный отек) – это патологический процесс, в основе которого лежит скопление транссудата в межтканевом пространстве или подкожной клетчатке. Водянка не является самостоятельным заболеванием, она представляет собой один из симптомов, свойственных патологиям почек, сердца, печени, эндокринных желез.
 Водянка живота
Водянка животаПричины
Наиболее часто встречающимися причинами водянки у детей и взрослых являются:
- нарушения функций центральной нервной системы (нейропатическая водянка);
- венозная недостаточность;
- нарушение оттока лимфы;
- нарушения физико-химического состава крови и/или лимфы;
- цирроз печени;
- врожденные и приобретенные пороки сердца;
- травмы паховой области (одна из основных причин возникновения локальной формы водянки у мужчин и мальчиков).
В основе патологического механизма лежит нарушение баланса между притоком и оттоком межтканевой жидкости. В норме через стенку кровеносных капилляров происходит постоянное пропотевание жидкой части крови в межтканевое пространство. Это явление называется транссудацией. В тех случая, когда обратный отток жидкости из тканей в кровеносную систему становится меньше, чем ее выход из капилляров, развивается отек тканей, т. е. водянка.
Виды
В зависимости от локализации отека:
- водянка живота (брюшная водянка, асцит);
- водянка беременных;
- водянка плода (иммунная и неиммунная форма);
- водянка глаза (гидрофтальм);
- водянка грудная (гидроторакс);
- водянка головного мозга (гидроцефалия);
- водянка сердца (водянка перикарда, гидроперикард);
- водянка яичка (водянка оболочек яичка, гидроцеле);
- водянка суставов (гидрартроз);
- водянка семенного канатика (фуникоцеле, врожденная киста семенного канатика);
- водянка желчного пузыря;
- водянка маточных труб (гидросальпинкс);
- водянка яичника (серозная кистома яичника);
- водянка почки (гидронефроз);
- водянка слезного мешка.
 Перикардит или водянка сердца
Перикардит или водянка сердцаСпецифические меры профилактики разработаны только для иммунной формы водянки плода. Они заключаются в применении антирезусного иммуноглобулина, разрушающего резус-положительные эритроциты плода, которые могла проникнуть в кровь матери.
Признаки водянки
Клинические проявления водянки определяются видом патологии.
Водянка яичка
Водянка яичка (водянка оболочек яичка, гидроцеле) – это скопление транссудата в пространстве между висцеральным и париетальным листками собственной оболочки яичка. Объем жидкости обычно колеблется в пределах от 20 до 200 мл. В редких случаях он может достигать нескольких литров. Основным симптомом водянки яичка является увеличение соответствующей половины мошонки.
 Виды водянки яичка или гидроцеле
Виды водянки яичка или гидроцелеВодянка желчного пузыря
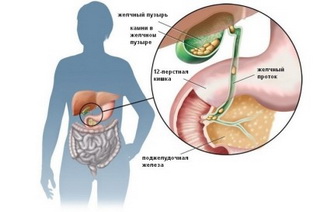
Водянка желчного пузыря – это патологическое состояние, которое развивается на фоне ряда заболеваний гепатобилиарной системы и характеризующееся скоплением в полости желчного пузыря жидкости невоспалительного характера. Данной патологии нередко предшествуют приступы печеночной колики. При незначительном увеличении размеров водяночный желчный пузырь может никак не проявлять себя клинически. Дальнейшее скопление жидкости в нем становится причиной появления боли в области печени. Боль носит тупой ноющий характер, может иррадиировать в спину, плечо, правую лопатку.
Желчный пузырь при водянке пальпируется как безболезненное плотноэластичное образование округлой формы, расположенное под нижним краем печени.
Водянка беременных
Водянка беременных – это одно из проявлений ОПГ-гестоза (позднего токсикоза беременных), развивающегося на фоне нарушений водно-электролитного обмена. Данная патология начинает развиваться со второй половины гестации. В начальной стадии отеки носят скрытый характер и визуально незаметны. Их можно выявить при регулярном взвешивании беременной женщины на основании чрезмерно быстрого увеличения массы тела (свыше 300 г за 7 дней). Если необходимое лечение водянки беременных на данном этапе отсутствует, отеки распространяются по всему телу.
 Водянка беременных начинает проявляться со второй половины гестации
Водянка беременных начинает проявляться со второй половины гестацииДругие симптомы водянки беременных:
- повышенная жажда;
- снижение диуреза;
- глянцевость кожных покровов;
- тахикардия;
- тахипноэ;
- общая слабость.
Водянка плода
Водянка плода – это патологическое состояние, которое возникает в период внутриутробного развития и проявляется развитием генерализованного отека мягких тканей плода, а также накоплением транссудата в полости перикарда, брюшной и грудной полостях.
В зависимости от причины водянка плода подразделяется на два вида:
- иммунная – вариант течения гемолитической болезни новорожденного (отечная форма);
- неиммунная форма – развивается на фоне разных патологических состояний: патологии беременности, разнообразные дисплазии, TORCH-инфекции, хромосомные и геномные мутации, врожденные пороки сердца. Эта форма водянки плода практически всегда приводит к летальному исходу в первые дни жизни новорожденного.
При водянке плода состояние новорожденного обычно оценивается как очень тяжелое. Из-за значительного увеличения мозговой части черепа, что связано с гидроцефалией, голова становится непропорционально большой. Из-за выраженной слабости скелетной мускулатуры ребенок принимает позу лягушки. У девочек при водянке плода отмечается недоразвитость больших половых губ, а у мальчиков – крипторхизм. Во многих случаях водянка плода сопровождается выраженным увеличением печени и селезенки (гепатоспленомегалия).
Читайте также:5 признаков возможных проблем с сердцем
Диагностика
Диагностика водянки сама по себе сложности не вызывает и основывается на характерных клинических признаках. Значительно труднее бывает установить причину, приведшую к отеку.
При подозрении на водянку беременных контролируют набор веса женщиной. В норме за неделю прирост веса не должен превышать 300 г. Помимо этого следят за суточным диурезом. Уменьшение суточного количества мочи при увеличении ночного диуреза является характерным признаком водянки беременных.
 При подозрении на водянку у беременных важно контролировать вес женщины
При подозрении на водянку у беременных важно контролировать вес женщиныНаиболее информативными при водянке желчного пузыря являются инструментальные методы диагностики:
- обзорная рентгенография брюшной полости (округлая тень от увеличенного желчного пузыря);
- ретроградная холангиопанкреатография или холецистография (контрастное вещество не поступает в полость желчного пузыря, а скапливается в печеночном и желчном протоках);
- УЗИ печени и желчного пузыря;
- магниторезонансная томография органов брюшной полости;
- компьютерная томография желчевыводящих путей;
- диагностическая лапароскопия.
Диагностика водянки яичка осуществляется на данных ультразвукового исследования мошонки и диафаноскопии.
Водянка не является самостоятельным заболеванием, она представляет собой один из симптомов, свойственных патологиям почек, сердца, печени, эндокринных желез.
При водянке плода основная роль в диагностике отводится УЗИ. Данный метод позволяет выявить патологию на этапе антенатального периода на основании следующих признаков:
- поза Будды;
- отек подкожной клетчатки;
- гепатоспленомегалия;
- наличие свободной жидкости в полостях тела плода;
- многоводие;
- отек плаценты.
 Водянка плода диагностируется с помощью УЗИ
Водянка плода диагностируется с помощью УЗИСложно бывает выявить причины, приведшие к развитию водянки плода. В этом случае проводят тщательное лабораторное и инструментальное обследование новорожденного:
- серодиагностика (ПЦР, ИФА) с целью выявления возможной инфекции;
- определение крови и Rh у ребенка и матери при подозрении на отечную форму гемолитической болезни новорожденных;
- общий и биохимический анализ крови с целью оценки функции внутренних органов, обмена веществ.
После рождения ребенка с водянкой УЗИ проводят с целью выявления асцита, гидроторакса, гидроперикарда, а также оценки проводимого лечения. При необходимости применяются и другие методы диагностики, например, магниторезонансная или компьютерная томография, ЭКГ, ЭхоКГ.
Лечение водянки
Выбор метода лечения водянки зависит от ее вида, а также вызывавших ее причин, и в первую очередь заключается в терапии основного заболевания.
При водянке беременных женщинам рекомендуют соблюдать водный режим и придерживаться рационального сбалансированного питания. В рационе обязательно должны присутствовать продукты, богатые белком (рыба, творог, нежирное мясо), свежие овощи и фрукты. Значительно ограничивают употребление поваренной соли. При необходимости назначается медикаментозная терапия (спазмолитики, седативные и антигистаминные средства). Назначение мочегонных средств при водянке беременных нежелательно, так как их прием способен еще больше усилить уже имеющиеся нарушения водно-электролитного баланса. При значительных отеках возникают показания к госпитализации женщины в отделение патологии беременных.
При водянке желчного пузыря основной метод лечения – его хирургическое удаление (холецистэктомия).
Эффективных методов терапии неиммунной формы водянки плода на сегодняшний день не существует. Сразу после рождения ребенок нуждается в проведении интенсивной терапии (переливание эритроцитарной массы, интубация трахеи и перевод на искусственную вентиляцию легких, лапароцентез, перикардиальная или торакальная пункция). По показаниям проводится противосудорожная, метаболическая, иммунокорригирующая, антибактериальная или антигеморрагическая терапия.
 При водянке желчного пузыря показано удаление органа
При водянке желчного пузыря показано удаление органаЛечение иммунной формы водянки плода начинают еще до рождения. Под контролем УЗИ врач через переднюю брюшную стенку беременной пунктирует пуповинную вену плода и устанавливает в нее катетер. Через него производят переливание до 50 мл резус-отрицательной крови той же групповой принадлежности, что и кровь плода. В тех случаях, когда группу крови плода установить не удается, производят переливание резус-отрицательной крови I (0) группы.
При водянке плода состояние новорожденного обычно оценивается как очень тяжелое. Из-за значительного увеличения мозговой части черепа, что связано с гидроцефалией, голова становится непропорционально большой.
Лечение водянки яичка начинают с консервативных методов (ношение суспензория, покой, введение склерозирующих средств в полость гидроцеле). При неэффективности терапии показано хирургическое вмешательство. Существуют разные методики операций при водянке яичка (по Россу, Бергману и Винкельману).
Профилактика
Профилактика водянки направлена на предупреждение заболеваний, патологий и травм, сопровождающихся развитием водяночного отека. Так, например, профилактика водянки желчного пузыря строится на своевременной диагностике и активной терапии заболеваний гепатобилиарной системы.
Специфические меры профилактики разработаны только для иммунной формы водянки плода. Они заключаются в применении антирезусного иммуноглобулина, разрушающего резус-положительные эритроциты плода, которые могла проникнуть в кровь матери. В результате этого предотвращается изоиммунизация женщины, и тем самым снижается вероятность развития гемолитической болезни новорожденного.
Введение антирезусного иммуноглобулина следует проводить всем женщинам с резус-отрицательной кровью в течение 72 часов после:
- искусственного или самопроизвольного аборта;
- родов;
- оперативного вмешательства по поводу внематочной беременности;
- трансфузии резус-положительной тромбоцитарной или эритроцитарной массы.
Также инъекции антирезусного иммуноглобулина показаны беременным, относящимся к группе риска по гемолитической болезни новорожденного.
Видео с YouTube по теме статьи:
Об авторе

Опыт работы: врач анестезиолог-реаниматолог городского родильного комплекса, врач реаниматолог отделения гемодиализа.
Информация является обобщенной и предоставляется в ознакомительных целях. При первых признаках болезни обратитесь к врачу. Самолечение опасно для здоровья!
В нашем кишечнике рождаются, живут и умирают миллионы бактерий. Их можно увидеть только при сильном увеличении, но, если бы они собрались вместе, то поместились бы в обычной кофейной чашке.